①生活習慣
主な原因は、過食、運動不足、飲酒などといった生活習慣が関係している場合が多いとされます。
また、喫煙によってインスリン分泌が減少する例も挙げられます。
メタボリックシンドロームや肥満にあげられる危険因子がそのまま糖尿病につながることが多いようです。

生活習慣の病気として知られる糖尿病ですが、そもそもどうして糖尿病だと診断されるのでしょうか?
小水(小便)しても尿糖は出ない、症状もない、、でもなんで私が糖尿病?
この様にモヤっとした疑問を解決していくことが改善への第一歩です。
まずは、どうして自分が糖尿病と診断されてしまったのかを詳しく見ていきましょう!
糖尿病は「血糖値が高い状態が続く病気」です。
ですので、糖尿病だという診断は血糖値の数値で診断されます。
名前のイメージから「尿に糖がでる病気」と思ってしいますが、血糖値が高くでも尿糖が出ない場合もありますので注意が必要です。
尿糖が出ていれば血液検査をして血糖値を確認します。
また、糖尿病には2種類あります。
若年者に多い1型糖尿病と、中高年に多い2型糖尿病です。
1型糖尿病は自らでインスリン(食事で上がった血糖値を安定させてくれるホルモン)を生み出すことができない病気です。
対して、2型糖尿病は肥満や生活習慣のためインスリンの働きが悪く、十分にインスリンが作用されなくなる病気です。
一般的な糖尿病として定着しているのはこの2型糖尿病であり、割合で言うと2型糖尿病が90%以上を占めています。
今回は2型糖尿病について詳しく見て行きます。
2型糖尿病の原因には2つあげられます。
1)インスリンが細胞で働きにくい。(インスリン抵抗性)
2)インスリンが身体に必要な分だけ作られない。
インスリンが細胞で働きにくい状態と言うのはインスリン抵抗性が高い状態を言います。
※インスリン抵抗性とは肥満などが原因でインスリンが効きにくくなり、ブドウ糖が細胞に十分取り込まれなくなった状態のこと。
また、日本人は遺伝的にインスリン分泌が弱い人が多く、軽度の肥満でもインスリン抵抗性に見合う十分なインスリンを作れず「インスリン分泌障害」を認めます。
この様にインスリン抵抗性と「インスリン分泌障害は互いに関連して血糖を上昇させます。
【 どのような人がなるのか 】

2型糖尿病は加齢とともに増加すると言われています。
もともと中高年に多い病気ですが、最近では子供(小児糖尿病)や若い人にも増えてきています。
①生活習慣
主な原因は、過食、運動不足、飲酒などといった生活習慣が関係している場合が多いとされます。
また、喫煙によってインスリン分泌が減少する例も挙げられます。
メタボリックシンドロームや肥満にあげられる危険因子がそのまま糖尿病につながることが多いようです。
②外部環境要因
主には生活習慣の乱れによりますが、生活習慣も乱れにも要因があります。
例えば、過度のストレスや、食事もろくにとれないようなスケジュールだと、生活習慣の正しようがありません。
③遺伝要因
糖尿病の原因として否定できないのが、この遺伝要因です。
1型糖尿病よりも2型糖尿病の方が、遺伝要素がつ用意と言われています。
その他の糖尿病には
①単一の遺伝子異常によっておこるもの
②その他の病気や薬剤に伴って起こるものに分けられます。
遺伝子とは体の設計図の事で、両親から半分ずつ受け継ぎます。
原因の代表的な病気、薬剤は、
【膵外分泌疾患】急性膵炎、慢性膵炎、膵癌、膵切除など
【内分泌系】先端巨大症、甲状腺機能亢進症、クッシング症候群、アルドステロン症、褐色細胞腫等
【肝疾患】慢性肝炎、肝硬変など
【薬剤によるもの】副腎皮質ステロイド薬、利尿薬、精神作用薬、免疫抑制薬、インターフェロン製剤など
です。
高血糖が長く続くと全身の合併症が起こる可能性が高まります。
合併症は次のようなものがあります。
①細い血管の病気である、
眼(網膜症)
腎臓(腎症)
神経(神経障害)
②太い血管の病気である動脈硬化による
脳卒中
心筋梗塞
足病変
③感染症
細い血管の病気は糖尿病には特徴的な合併症です。
太い血管の病気が糖尿病にだけ起こるとは限りませんが、糖尿病があると進行しやすくなります。
その他には、細菌に対する抵抗力が弱まり細菌に感染しやすく、感染すると治りにくくなります。
しかし、血糖コントロールなど糖尿病のケアをしっかりしていれば、これらの合併症は最小限に食い止めることが出来ます。すでに合併症が進みつつある患者さんも今からでも遅くないので、進行をいく止め、他の合併症を出さないようにするために正しい治療を受け続けましょう。
【糖尿病治療の流れ】
糖尿病の病態は多彩であり、また、コントロールの度合いも患者によって異なります。
その為個々の患者の状態を総合的に評価して必要な治療を選択し、組合せていくことが大切です。

● 治療の第一歩は、患者さん自身が糖尿病の病態を十分に理解し、
適切な食事療法や運動療法を行い、生活習慣を改善していくことです。
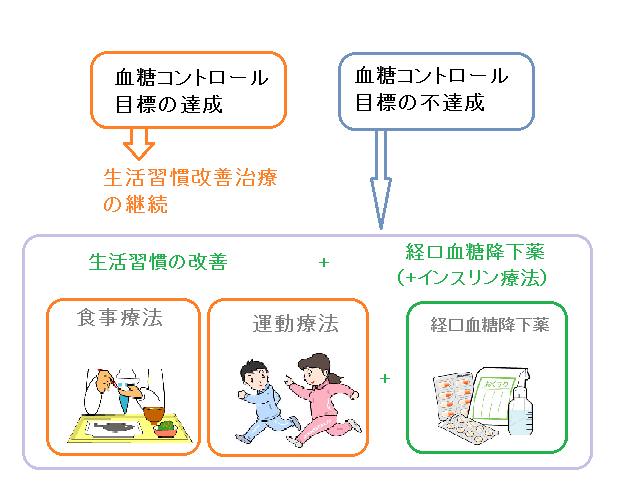
● 体重減少や生活習慣の改善、血糖値の改善により、薬剤の減量や中止になることがあります。
● 疲弊した膵臓を休める目的で、一時的にインスリン療法がおこなわれることも有ります。
● 血糖コントロール不良だと以下の二つを行います。
① 経口血糖降下薬の増量
② 別の経口血糖降下薬やインるリン両方の併用療法
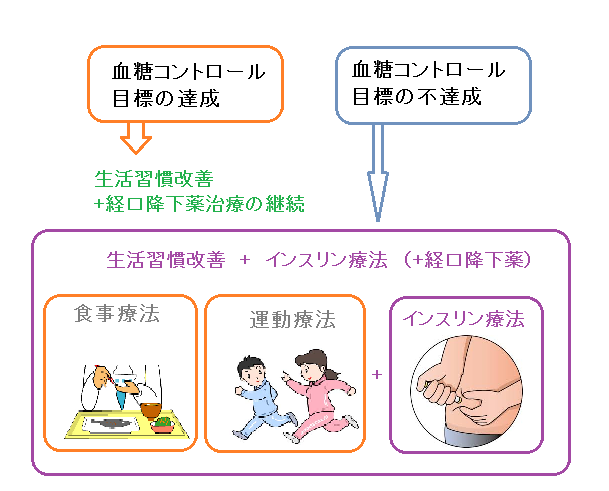
● 上記の生活習慣改善、経口血糖降下薬で治療を行っても充分な血糖コントロールが
得られない場合に行われます。
● 経口血糖降下薬を組み合わせることもあります。
【食事療法が基本】
食事療法はすべての糖尿病患者さんが必要なもので、糖尿病あるいは糖尿病の疑いがあると診断されたときから開始します。食事療法を守ることで、糖尿病のコントロールが良くなって内服薬やインスリンの使用量が減る場合もあります。
食事療法はただ食事のカロリーを減らせばよいというものではなく、栄養バランスのとれた正しい食生活を身につけ、日常生活に必要な栄養素を過不足なく摂取することが原則です。
【糖尿病患者さんの適正カロリー。どれだけ食べればよいのか】
身体の活動に必要なエネルギー量(カロリー)を確保すると同時に、適正な体重を保つためみ過剰摂取にならないようにします。
小児では成長に必要なエネルギー量も考慮し、主治医や栄養士と相談して、年齢、性別、体格、生活活動レベルにあった一日の総エネルギーを決定します。
一般的な糖尿病患者さんの一日の摂取量を把握するには以下の計算をします。
エネルギー摂取量 = ① 標準体重 (kg) × ②身体活動量
① 標準体重・・・身長(m)×身長(m)×22
② 標準体重1kgあたりのの身体活動量の目安
・軽労作(デスクワークが多い職業など)・・・25~30kcal
・普通の労作(立ち仕事が多い職業など)・・・30~35kcal
・重い労作(力仕事が多い職業など)・・・35~ kcal
糖尿病になってしまってから血糖値気になりませんか?
血糖値を下げる食べ物があれば毎日でも食べたいですね。
しかし、血糖値を下げてくれる食べ物は残念ながらありません。
かわりに、血糖値の上昇を抑制してくれたり、血糖値を下げる手伝いをしてくれる食材はあります。
糖尿病とうまく付き合っていくためには食材にも気を使いましょう!
【きのこ類】

きのこ類には、食物繊維が豊富に含まれており、コレステロールを体外に排出し、糖尿病も予防する効果があります。
腸内を刺激し、腸内細菌であるビフィズス菌の繁殖を促す効果もあるので、自然にお通じもよくしてくれます。
また食後の血糖値の上昇を抑える効果があり、糖質の吸収が緩やかになり、
食後膵臓から分泌されるインスリンも少なく済みます。
【海藻類】

海藻類にはビタミン・ミネラル類意外に豊富な食物繊維も含まれ、低エネルギーです。
カロリー制限の必要な糖尿病でも、海藻類はほぼカロリーを気にすることなく召し上がれます。
ダイエットにも適した食材です。
【玉ねぎ】

玉ねぎの独特の刺激臭は、イオウ化合物であるイソアリインという成分によるものです。
このイソアリインには強い血糖低下作用が認められています。
しかもインスリンを増やすことなく、血糖値だけを下げてくれるため、
糖耐能といってインスリンに対する慣れも生じません。
イソアリインは熱で変化するため生食がおすすめですが、
水溶性ビタミンが溶け出さないよう、水にさらす時間は最小限にした方がいいでしょう。
【オクラ】

オクラに含まれるネバネバ物質はペクチン、ガラクタンという食物繊維です。
このネバネバした成分は、腸内で糖質を包み込んでその吸収を遅らせるため、
食後血糖値の上昇を抑える効果があります。
また、胃壁を保護して消化不良などを防ぐとともに、
整腸作用をもたらし便秘を解消してくれます。それだけではありません。
オクラにはミネラルや亜鉛も豊富に含まれているため、
体内でインスリンの原料にもなってくれる心強い食材なのです。
【赤ピーマン(パプリカ)】

高血糖の状態が続くと、血管障害や腎障害が起きます。
赤ピーマンに含まれるβ-カロテンは、この一連の流れを抑えるように働き、
合併症を予防してくれます。
また、β-カロテンの抗酸化力は、
インスリンを分泌する膵臓β細胞を保護する効果もあるといわれています。
【もやし】

もやしには多くの食物繊維が含まれています。
たとえば大豆もやし100g中に含まれる食物繊維の量は、
同量のレタスの2倍ほど。その90%以上が不溶性食物繊維なので、
腸内の糖質や脂質を一緒に排出してくれます。
その結果、食後血糖値の上昇が抑えられ、便秘解消にも効果を発揮します
。価格がリーズナブルでたくさん食べられるのもうれしいですね。
妙め物やおひたし、みそ汁など、調理法をいろいろ工夫して
、副菜としてたくさん摂るようにしましょう。
【納豆】

納豆には血管を保護し強くする働きがあるレシチンと、血管を若返らせる働きのあるサポニンという成分が含まれているため、糖尿病合併症を抑える効果があるのです。
また、中性脂肪を下げ、血液をサラサラにする作用がある不飽和脂肪酸が含まれているため、良質なたんぱく質を摂取することができます。
さらに納豆菌が増殖することで、よりビタミンB群の含有量も増え、不足しがちなカルシウムや食物繊維も同時に摂ることができるのです。
【そば】

蕎麦は小麦やお米よりもたんぱく質を多く含み、
マグネシウム、食物繊維、ビタミンB群が豊富というのが特長です。
その上、血糖値を下げ、糖尿病にも効果があると紹介されることが多い食品です。
栄養が豊富な上に、そばの実に含まれるルチンという成分が血管を強くしたり、すい臓の機能を高めるためです。
【みかん】

ビタミンPには血管壁を丈夫にする働きがあります。
また、ミカンは繊維も多く腸内の浄化力があり、直腸ガン等になりにくくします。
果物はビタミンやミネラル以外に、酵素や食物繊維なども豊富に含まれますし、血糖値をコントロールする作用も期待できるため積極的に取り入れるのがベストです。果物にも種類はありますが、柑橘類は特におすすめです。
糖尿病(Ⅱ型糖尿病)は主に生活習慣での治療が基本でしたね。
GIと言うものをご存知ですか?
GI値は、糖質量や消化のスピードなどで決まります。
GI値が低い食べ物ほどゆっくりと吸収されるため腹持ちがよく、
ダイエットにもぴったりの食材ということになります。
またGI値は、調理法や食べあわせなどでも変化します
GI値とは、摂取した食品が体内で糖に変わり血糖値が上昇するスピードを計ったもの。
なのですね。
GI値は数値が高い方が血糖値の上昇が早く、
低い方が緩やかという事になります。
糖尿病(2型糖尿病)の治療で病院の管理栄養士さんなどから栄養指導を受けたことはありますか?
糖尿病(2型糖尿病)の治療には必須になってくる食事療法ですので、
栄養指導をすすめられることは少なくないことでしょう。
食生活や生活環境は一人ひとり違うものですので、個々人にあった指導は糖尿病治療において必須のものです。
さて、栄養指導で多く提案されるのは、食事療法の経験者なら一度は耳にしたことがあるでしょう、
「糖尿病食品交換表」です。
「単位?」「カロリー?」少々出だしが難しいため、手が付けられずにいませんか?
ここでは、糖尿病食品交換表の使い方について少々細かく見ていきましょう!
【ステップ1:適正カロリーを把握する】
上記で糖尿病患者さんの適正カロリーの計算式を載せました。
糖尿病食品交換表においてもそれを利用します。
まずは電卓とメモ帳を用意しましょう。
【ステップ2:「単位」について。1単位=80キロカロリー】
一単位が80kcalという事は、
ご自身の一日摂取カロリー ÷ 80(kcal)をすれば
一日の総単位が出てきますね。

「食品交換表」では、1単位を80キロカロリーと決めています。
その理由は、日本人が日常の生活でよく食べている量が、80キロカロリーかその倍数になっているからです。
例えば、ご飯茶碗軽く一杯(100g)が2単位(160kcal)。
食パンは6枚入り一枚は2単位(160kcal)などと、わかりやすくなっています。

【ステップ3:一日にどの表から何単位摂るか? 】
まだ、「表」と言われてもピンときませんよね、、、。
食品交換表には表1~表6まで、食品別に分類されています。
どのような区分になっているのでしょうか?
【ステップ3:一日にどの表から何単位摂るか? 】
まだ、「表」と言われてもピンときませんよね、、、。
食品交換表には表1~表6まで、食品別に分類されています。
どのような区分になっているのでしょうか?

上記のように、
表1は一般的に炭水化物と言われるものの部類。
表2は果物、
表3はタンパク質、
表4は乳製品
表5は脂質、
表6は野菜類 となっています。
いよいよ、一日にどの表から何単位とるか?と言うところです。
それでは単位別でみていきましょう!
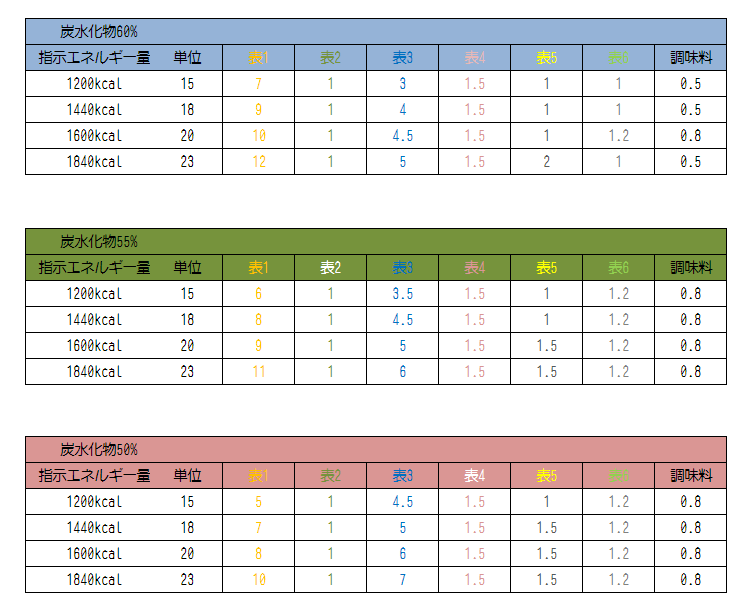
表が3つあるのは、第7版から、炭水化物の割合が60%、55%、50%と分けられるようになったからです。
お医者さんからの指示や、嗜好の違いで選択します。
第6版まで60%は基本だったので、炭水化物60%が基準だと考えてよいでしょう。
続いて、朝昼晩の区分です。
だいたい3等分にするのが基本ですが、
20単位(1600kcal)の炭水化物60%の表の見本を見てみましょう。
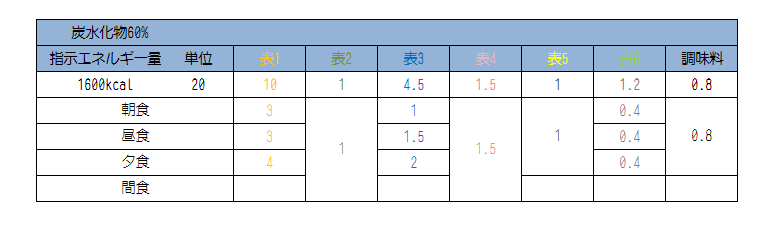
上記の表から、献立を立てていきます。
たとえばすぐ上の表で表1で使用できるカロリーは800kcal(10×80kcal)という事になりますね。
まだ単位表記に慣れませんね。。。
では、次の項目では献立の立て方を見ていきましょう!
【ステップ4:献立の立て方 】
数字だけ見てもピンときませんよね。
実際にはどのように献立を立てるかは本当に自分次第です。
一般的なのは、
①主菜を決める。
お肉にするのか、魚にするのか、、、他にも、豆腐等。
丼ものように主食と一緒になっているものもありますよね。
しかし主食と一緒になっている者はやはりカロリーの高い傾向にあります。
ご褒美DAYなどだけにして頻度を少なくしましょう!
② 主食の選択。
主菜に合させて、ご飯ものなのか、麺類なのか、パンなのか、、、を選択していきます。
糖尿病食事療法は基本的にカロリー制限や糖質制限なので、麺類、パンを選ぶより、
ご飯ものが無難だったりしますね。
飽きてしまわないように、いろいろな組み合わせにもチャレンジしましょう!
③副菜を決める
主菜、主食に合わせて副菜を合わせましょう!
「一汁三菜」からみると、汁物が一品、葉物などの野菜類を2品にするのが一般的です。
ここで注意が必要なのが、ジャガイモやカボチャなど、炭水化物の多い食品です。
なにが表1の物で、何が表6のものなのかしっかり把握しましょう!
副菜を選択するときは、葉物を選ぶと間違いないと思います!
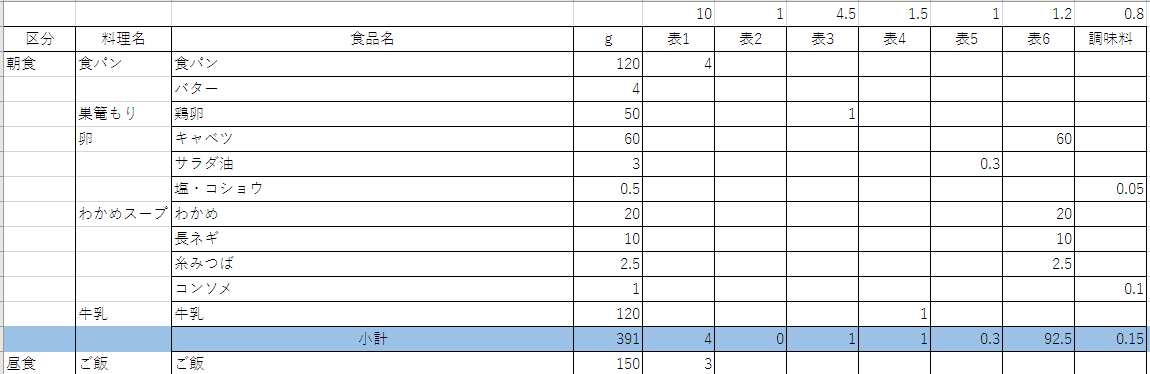
上記はある日の朝食の例です。
因みに、単位は16単位です!
カロリー制限、糖質制限など、厳しく聞こえますが、
実際どうでしょう?
普通の食事な気がします。
糖質だけでみても朝食で食パン二枚も食べれます!!
食パン2枚を食べても、単位は4単位です。朝食にしては少々多めですが、
三食分で割ってもちょうどいいぐらいですね。
実際、糖尿病食は、そんなにキツイモノではないのかもしれません!!
献立を立てる上で、大変なのが単位の少ない、
表5(脂質)、調味料です。。
ここは一日の位置に変えていけない単位です。
ここで出でくるのが2つめのキーワードの「交換」です!
交換表を使用するうえで、単位を交換できます。
例えば、16単位だからと言って、絶対に表の通りの単位配分にしなければいけないわけではないのです!
しかしここで注意点!!
変えてもいい単位は
表1(糖質)
表3(タンパク質)
です!!
単位が上がってくると脂質も変動したりしますが、
一般的には表1と表3が交換しても大丈夫な単位です。
逆からいえば、表2、表4、表6は変えられない!という事でもあります。
ただ、表1は60%~50%と定められていますので、
その範囲にしましょう♪

【実際に挑戦!】
上記の事が出来たら実際に作ってみましょう!
作る時は、計量器は必須です!
出来るだけ、献立に忠実に作りましょう!

1日の摂取エネルギーを守りながら、栄養素をバランス良く摂ること
というのが糖尿病(2型糖尿病)での食事療法の基本です。
凄く当たり前の事なのにそれを毎日しっかり守るのが凄く難しいのです。実際に糖尿病(2型糖尿病)の食事療法を自分で全てやっていくとなるとこういった悩みが出てくるはずです。
糖尿病(2型糖尿病)の食事についての悩み・・・
・栄養素のバランスまで考えてカロリー計算が難しい!
・栄養素が足りなくて最近力が出ない、疲れやすくなった気がする・・・
・家族の食事とは別メニューを作るのが凄く手間。しんどい
・仕事もあるし毎日の食事管理まで手が回らない!
・毎日になるとどうしても似通ったメニューになってしまう・・・
などなど、、、
この様に、忙しい人や毎日献立を作るのに慣れていない人のためみ、糖尿病食や健康食の
宅配弁当が最近人気のようです。
宅配食を利用することのメリットは、宅配食のほとんどは管理栄養士が監修していたりして、しっかりカロリーコントロールだけでなく栄養バランスまで計算されています。
最大のメリットは、
カロリー計算や栄養バランスを考える毎日の手間が省ける!ということ。
ほかにも、
自炊では高カロリーになりがちで普段食べられないメニューも食べられる!
糖尿病食を自炊する場合の参考にできる!
どうしても忙しい時の常備菜として保存しておける!
といったメリットがあります。
こういったメリットがある反面、価格がかさむかさむ、等続けられない理由も出てきます。
食事は健康に直結してくるので、毎回宅配食を利用したりするのも良いですし、
定期的に利用するのも、食事の基本を正す意味では意味があると思います。
メリット面を考えて利用してみると良いですね!

糖尿病(2型糖尿病)にはご紹介した通り、食事管理が最も重要ですね。
仕事が忙しい、料理を作るのが得意ではない、、、様々な理由からしっかり食事管理できていない方も少なくないはず。そんな方のために糖尿病(2型糖尿病)の宅配弁当があります。
自身に合った味付けで値段、品質 等 納得いく形のものを食べたいですね。
■健康宅配(武蔵野フーズ)
家庭料理のような味わいで美味しく、飽きがこない。
調味料も工夫されているようで、冷凍食とは思えないほど味にバリエーションがある。
■ニチレイ
糖尿病の特別用途食品として、厚生労働省に認可されている。
■美健倶楽部(メイプルフーズ)
ダシの効いたしっかりめの味。
日替わり献立の宅配食のため、飽きがこない。
■タイヘイ
厚生省のガイドラインに沿って、食事療法を正しく進められるよう、カロリーと栄養価が調整されている
■ワタミショク
カロリーや栄養バランスを考慮した献立のため、糖尿病食として利用することも可能。
■ウェルネス
厚労省の輸入食品等試験成績証明書付き食材のみを使用し、添加物は完全不使用。
■ミールタイム(ファンデリー)
こちらの糖尿病食を推奨している医師もいる。
別事業で栄養士派遣サービスを展開しているため、そのサービスを利用すれば、有料で食事療法に関するアドバイスを受けられる。
■メディカルフードサービス
MFS管理食は栄養士がカロリー・栄養価を計算した献立を、最先端の技術を用いた調理法で作った制限食。メディカルフードサービスが製造元で、他の業者にも卸している。
■メディカルズ本舗
輸入食材を使用。
厚生労働省の指導に基づき、安全性をチェックしている。
■食の健康体
輸入食材を使用。
厚生労働省の規定に基いて、安全性の検査を実施している。
全ての素材に対し、原産地表示をしている。
糖尿病(2型糖尿病)の原因の外的環境要因にもあったように糖尿病はストレスを溜めすぎてもよくありません。
適度の息抜きが必要なのです。
食事療法も同じで、毎日薄味、毎日和食、、、もしかしたら慣れていない患者さんはストレスと感じてしまう事があるかもしれません。
現在、街を歩けばすぐレストランやファストフード、コンビニなどが軒を連ね、
それにともなって外で食事をする機会も非常に増えています。
ストレス発散がてら、おいしいものも食べたい!と思う事もあるでしょう。
しかし、糖尿病予防やいざ糖尿病(2型糖尿病)で食事療法を行っている場合、どうやってお店やメニューを選べば良いのか迷いがち。
上手に外食をとることさえできれば、食事療法の負担が一気に軽くなります。
ここでは、そんな外食のポイントを簡単にまとめていきます!

外食メニューの特徴として
一般にカロリーが高いことがあげられます。
これは糖尿病の方にとって大きな問題です。
そして、野菜が少なく炭水化物や脂質が中心の料理が多いのが特徴です。
また、味付けが濃いことや、メニューを見てもどんな食材が使われているのかわかりにくいという難点もあります。
【外食で気をつけるべきポイント】
①カロリー・栄養成分をしっかりチェックする

メニューや、またチェーン店であれば公式サイトなどで、栄養成分表、カロリー表が書いてある場合が多いです。
あらかじめ予定がわかっている場合は、表を見ながら食べられそうなものをチェックしておくといざいった場合に迷わなくて済みます。
②「目」でわかれば怖くない

上記のように最初はカロリー表・成分表を見たり、試行錯誤が続きますが
そのうち自分が食べても良い食事量などがなんとなく把握出来てきます。
その他、自炊をしてみたりすることで、たとえば料理によって食材の内容がわかり
段々と自分が食べて良い物・悪いものの判断ができるようになっていきます。
ただただ辛い制限という考え方ではなく、出来る範囲で目一杯楽しめるようになれば
自然と食事のコントロールが出来てきます!
③油や砂糖の量にも注意する

気をつけねばならないのが調味料、特に油や砂糖の量です。
和食は一見ヘルシーに思えますが、甘い味付けの煮付け等は案外沢山お砂糖が入っていたりするので注意が必要です。
洋食では肉の脂、バターや生クリーム等にも気をつけたほうが良いでしょう。
自分の状況をしっかり把握して、意外と摂り過ぎていた…ということがないようにメニューを選ぶのが重要です。
④上手に残そう

食事を残すことに抵抗がある方も多いかもしれませんが、外食は一般的に高カロリー、野菜の量が少なかったり、女性やお子様には量自体が多い場合もあります。
自分が食べられる量、食べても良い量を把握して、必要な分だけ食べられると良いですね。
無理して残すことはないですが、無理して食べてしまっても身体に良いことはありません。
もちろん、オーダーの際にご飯少なめなどが選べたり、最初から自分にあった量を注文できるとベストです。
その他、揚げ物があまりに多い場合は、少しだけ衣を外して食べる等、
少しの積み重ねや一工夫で食事の幅はぐっと広がります。
⑤一日の中でバランスを考える

外食で食べ過ぎた!
もしくは、
どうしても食べなければ行けないシーンがある!
など、注意しきれない場面はあります。
そんな時は、一日トータル。もしくは、ダイエット目的の方なら、一週間トータルで食事のバランスを考えるのも一つの方法です。
血糖値コントロールという点では、一食一食気を配ったほうが良いですが、
食事バランスという大きな面で見ると、毎回神経質になりすぎても辛いだけです。
すこし食べ過ぎたくらいなら、次の食事で気をつければ大丈夫。
これから沢山食べる予定があるから、今少し控えておこう。
そう考えて見るだけで、食事療法はあなたの味方となってくれるでしょう。
*「中食」も利用しよう
多くの場合「中食」とは、「持ち帰ってすぐ食べられる、日持ちのしない食品」のことを指します。
たとえばスーパーマーケットやデパ地下で販売されている惣菜、コンビニエンスストアで販売されている弁当であり[1]、またそうした食品を食すること。
急な外出でちょっとだけ何か食べたい、作るのが面倒くさい!そんなシーンで役に立つのが中食です。
コンビニで買える商品にはだいたい栄養成分が記載されていますし、ホットスナックなどは衣などに気をつければ、糖質自体は問題のない場合が多いです。
上手に利用して楽しく食事をしましょう♪

「食べる順番療法」って聞いたことありますか?
身体は、摂取するものによって、栄養の吸収率はもちろん変わってきます。
それは、摂取する順番によっても変わってくるのです。
食事で血糖値が上がるのは糖分を取るからです。
糖分を取らなければ血糖値があがることはありませんが、主食である炭水化物を摂ってしまえばそれに含まれるデンプン(糖質)により血糖値が急激に上昇します。
「食べる順番療法」を行うことで急激な血糖値の上昇を防ぐことができます。
【「食べる順番療法」での食事の順番】
1.野菜
野菜(きのこ類、海藻類も含みます)のおかずを先に食べてください。
2.タンパク質
タンパク質(肉、魚介類、大豆)のおかずを食べてください。
3.炭水化物
ごはん(お米、パン、麺類、芋類も含む)を食べてください。
ポイントとしては、「ゆっくりよく噛んで食べること」「1か月以上続ける」この二つです。
野菜を食べ始めてからタンパク質のおかずを食べ始めるまでに5分以上時間をかける。
あとは継続することです。どんな効果的な治療法でも続けないことにには意味がありませんので血糖値をコントロールするためにも継続してください。
【Botanica(ボタニカ)-六本木】

■お店へのアクセス
〒107-0052
東京都港区赤坂9-7-4
東京ミッドタウン ガーデンテラス 4F
TEL. 03-5413-3282
FAX. 03-5413-0664
■営業情報
LUNCH- 平日11:00〜 (14:00 L.O.)/土日祝11:00〜 (14:30 L.O.)
DINNER- 平日17:30〜 (21:00L.O.)/土日祝17:30〜(20:30L.O.)
定 休 日- なし
・
・
・
など、他にも10選。
東京に来たら寄りたいお店がたくさん!
糖尿病(2型糖尿病)の食事療法はダイエットにも良いとされています。
糖尿病の方も、糖尿病でない方も一度は行って見たいお店ですね!
糖尿病でも大丈夫。糖質やカロリーが気になる方向けの健康レストラン&カフェ10選-東京都内版
https://blue-circle.jp/articles/6
糖尿病の方、糖質制限中の方、ダイエット中の方の外食時におススメ!気軽に外食できない方向けに糖質制限・ローカロリーの料理やスイーツを東京都内で提供するレストラン、カフェをまとめました。

糖尿病(2型糖尿病)の方でも食べられるおいしいレシピ・メニューです!
ちょっとした工夫で糖質オフだったりカロリー制限が出来ちゃいます!
食卓をいつもよりもにぎやかに♪
糖尿病お役立ち情報サイト「あおいまる」では糖尿病でもおいしく食べられるレシピ・メニューを掲載しています。
下記のようなレシピをご紹介しています♪
【満腹満足!油揚げの和風ロールキャベツ】

1人あたりの栄養価情報
・エネルギー : 324kcal
・糖質 : 6.5g
・たんぱく質 : 29.2g
・脂質 : 54.2g
糖尿病の方でも美味しく食べられるレシピ。コンソメと和風だしを合わせた和風ロールキャベツです。油揚げがよくスープを吸ってくれるので満腹感があります。
・
・
・
他にも10選!
糖尿病(2型糖尿病)でも食事は楽しみたい!
楽しく食べられるレシピ、下記のリンクにて!!
https://blue-circle.jp/articles/235
糖尿病の食事で困っている人必見!
糖尿病の方でも食べられるおいしいレシピ・メニューです!
ちょっとした工夫で糖質オフだったりカロリー制限が出来ちゃいます!
食卓をいつもよりもにぎやかに♪

糖尿病(2型糖尿病)でもスイーツやお菓子・おやつは食べたいですよね。。。
ちょっとした工夫で、糖質オフやカロリーオフが可能です!
糖尿病患者さんのスイーツ・お菓子おやつの選び方をまとめてみました!
「お菓子を食べすぎると糖尿病になってしまう」「糖尿病になったらもうお菓子は食べられない」と思っていませんか?上手なお菓子の選び方・食べ方を工夫すれば、今よりもっとおいしく健康的にお菓子を楽しむことが出来ます!
ケーキ、和菓子、スナック菓子、チョコレート…
これらは主に小麦粉や砂糖、バターなど、糖質と脂質で出来ています。
糖質を多く含んだものを食べると、血糖値は急上昇します。
血糖値の急上昇がおこると、体内ではそれを下げるため大量の「インスリン」が分泌されます。
インスリンを分泌しているのは「膵臓」ですから、何度も大量にインスリンを分泌するようになると
膵臓に負担がかかってしまいます。
この状態を繰り返すと徐々に膵臓にダメージがかかり、
インスリンの分泌量は減り、血糖値を十分に下げられず糖尿病になってしまいます。
また、インスリンの分泌には脂肪を溜める働きもあります。
糖質、脂質、どちらにしろ、カロリーの高いものを食べ過ぎると、
摂取カロリー>消費カロリーの状態となり、余剰カロリーが体に脂肪として蓄積されてしまいます。
脂肪(とりわけ内臓脂肪)が増えて肥満になると、
せっかく分泌されたインスリンが効きづらい状態になります。
インスリンが効きにくくなると血糖値は下がりにくくなり、
膵臓はより頑張ってインスリンの分泌量を増やそうとしてしまいます。
当然負担は増加してしまうというわけです。
糖尿病(2型糖尿病)を予防しながらお菓子を楽しむにはどうしたらいいのでしょうか?
キーワードはいくつかあります。
・低カロリーのもの、カロリーゼロのもの
・低糖質なもの
・低GI食品
・量に注意する
・時間に注意する
ひとつひとつ見ていきましょう。
【低カロリー・カロリーゼロのおやつ】
0カロリーのゼリーや、人工甘味料で甘みをつけたお菓子・飲み物などです。
人工甘味料の中には、体内で代謝されずそのまま排出されるものがあります。
体に吸収されないので、0カロリーということなんですね。
【低糖質なもの】
最近はローカーボ志向のお菓子やさんも増えてきました。
小麦粉の代わりに全粒粉やふすま粉を使ったり、
さきほどご紹介した人工甘味料を使ったり、
色々と工夫をしてお菓子自体の糖質量をぐっとおさえて作られたものです。
味も工夫が凝らされていて、こんなに美味しいもので本当に低糖質なの!?と思える出来のものも!
【低GI食品】
GIとは、Glycemic Index(グリセミック・インデックス)の略です。
その食品の食後血糖値の上昇度を示した数値です。
数値が高ければ食後血糖値が急激に上がりやすく、
逆に低ければ食後血糖値の上昇が緩やかだということです。
低GI食品でのオススメはいちごなどのベリー類、ナッツ類、
市販品ではソイジョイなどが有名ですね。
ただ、低GIでもカロリーはあるので、食べ過ぎには注意が必要です。
【量・時間に注意する】
どうしても、普段食べているようなケーキ、スナック菓子、チョコレート菓子などが
食べたくなることも多いと思います。
絶対我慢!禁止!としてしまってはストレスになってしまうので、
「量」と「時間」を調整しましょう。
現代では、日本だけでなく世界的に肥満、糖尿病(2型糖尿病)の方が増えています。
確かに当院に来院されている方にも糖尿病(2型糖尿病)、およびその予備軍の方が多数おられます。しかし、現代の日本人の生活スタイルをみれば、むしろ肥満や糖尿病(2型糖尿病)にならないほうが不思議といえます。
現代人の生活スタイル
現代人の生活スタイルを簡単に言えば3つにまとめられます。それは
1. 運動不足
2. 食生活の変化
3. ストレスの増加
です。
欧米化が進み、食生活は脂質が多い傾向にあります。
本来アジアの食文化は、一汁三菜で、食物繊維のたっぷりな脂質の少ない食事でした。
私たちの身体はそれになれてしまっているので、脂質の多い食事は体に合いません。
糖尿病の(2型糖尿病)人にとって良くない食品とは、簡単に言ってしまうと“血糖値を上昇させやすい食品”です。
血糖値が高くなることによって、さまざまな症状が現れてくる可能性が高まります。
また、脂質やカロリーの多い食材も避けましょう。
糖尿病(2型糖尿病)の食事療法では医師からカロリー指導があるので、
その範囲内におさまる食事ができるよう、
脂質の多いものや高カロリーのものには注意を図る必要があるのです。
各食品の消化スピードはそれぞれ異なりますが、その早さを表すものとして「GI値」でしたね。
この値が高いものは食後の血糖値を急速に上げるため注意が必要です。
たとえば、
・精製された炭水化物
・白米やうどん、
・精製された小麦粉で作られたパン など。
糖尿病(2型糖尿病)の人は、これらの食品はなるべく避けた方が良いです。
また、
海老フライなどの揚げ物も注意。
パン粉や小麦粉を使う衣もありますし、そもそも油はとても高カロリーです。
飲み物などにかんしても、糖分の多い清涼飲料水は避けてシンプルな水やお茶を選ぶようにしましょう。
スイーツやケーキは量が少なくても高カロリーなことが多いので、なるべく避けましょう。
ケーキスポンジやマドレーヌといった焼き菓子には卵・小麦粉・バター・牛乳等が使われますし、
トッピングされるクリームやチョコレートなども血糖値によくありません。
アルコールに関しては、アルコールそのものが持つ作用やアルコール代謝に伴って血糖値に影響を及ぼします。
適度な摂取は良いとも言われますが、
過度な摂取は発病の危険性をアップさせるうえ、
膵障害や肝障害が加わるとコントロールの困難な糖尿病となってしまうので注意が必要です。
血糖のコントロールが良好であって、合併症もとくにない人の場合は、量やおつまみに配慮すれば適度に飲むことは大丈夫かもしれません。
アルコール・スイーツ類は、あくまで自己判断になってしまいます。
お医者さんや管理栄養士さんはもちろん摂取しない方が良い、おっしゃらなければいけない立場ですが、
人間ストレス発散しないと続きませんので、
完全に守ってくれるだろう、とは思っていないはずです。
自分で制御して、自分で管理する、とても大変な事ですが、決してできない事ではないですね。
自分の病気をしっかり理解して、うまく糖尿病と付き合っていきましょう!

妊娠糖尿病とは、妊娠の影響で発症する糖代謝異常の一種です。
妊娠中に初めて発見・発症したもので、糖尿病には至らない軽度のものを指します。
妊娠中に発覚した糖代謝異常が重度の場合は、「妊娠中に診断された明らかな糖尿病」として区別されます。
また、妊娠前に糖尿病と診断されていた人が妊娠した場合は「糖尿病合併妊娠」と呼ばれます。
発症率は約12%で、今まで糖尿病とは縁がなかった人でも発症することがあります。
軽度なので産後には元通りになるものではありますが、
産後に糖尿病を発症しやすくなるといわれているので注意が必要な病気なんです。
【妊娠糖尿病の原因】
妊娠中に胎盤が作るホルモンは妊娠の継続に必要ですが、インスリンの働きを抑える作用があり、妊娠中にはじめて発見または発症した糖尿病に至っていない糖尿病予備群代謝異常を「妊娠糖尿病」といいまうす。
経口ブドウ糖負荷試験で、
①血糖値が負荷前92mg/dl以上
②不可後1時間180mg/dl以上
③負荷後2時間153mg/dl以上
のいずれかを満たせば妊娠糖尿病と診断されます。

【どんな人がなるのか】
妊娠糖尿病は、肥満、高齢妊娠、2型糖尿病の家族歴、過去の妊娠で高血糖を指摘された人で起こりやすいと言われます。
【食事療法】
妊娠糖尿病女性の多くは食事療法だけで目標コントロールを達成できます。
普段の糖尿病食の指示エネルギー量に赤ちゃんの発育に必要なエネルギー量を追加した食事をとります。必要なエネルギー量は、妊娠の経過により、
妊娠初期:+50kcal
妊娠中記:+250kcal
妊娠後期:+450kcal
授乳期:+350kcal
とする方法や妊娠中全期間一律に+200kcalとする方法がとられています。
肥満した妊婦さんでは全期間を通じて標準体重1kgあたり30kcalで十分です。
【~高血糖を起こさない食べ方をすること~】
1日の摂取カロリーを3食で摂ると食後血糖が上がりすぎてしまう場合は分食といって、4回~6回に分けて食べます。
また、ゆっくりよく噛んで食べる事や、食べるものの順番を野菜→汁物→炭水化物としてみることで、糖の吸収を穏やかにすることも効果があります。
空腹時に一気にたくさん食べると、食後の血糖値を急上昇させる原因となります。
また、空腹時は母体の血糖が胎児に優先的に供給されるため、母親自身はエネルギー不足に陥りやすくなります。
すると、代わりのエネルギーをつくるために脂肪が分解されるのですが、このときに副産物として生み出される「ケトン体」が血液中に増えすぎると「糖尿病性ケトアシドーシス」という危険な病気を合併することがあります。
妊娠糖尿病が重症の場合は、1日のカロリーを3回ではなく6回くらいに分け、少量ずつ食べることが推奨されています。
【~妊娠継続と赤ちゃんのために必要な栄養素をとること~】
胎児の体や機能を発達させたり、母体の健康を維持するためには、炭水化物、タンパク質、脂質、ビタミン、ミネラル、食物繊維のうち、なに1つ不足してもいけません。妊娠中の食事でなによりも重要なことは、栄養バランスを整えることです。
【積極的に摂りたいもの】
・鉄分…赤血球のヘモグロビンの構成成分で、酸素を全身に供給するために欠かせない栄養素です。妊娠中は胎児に血液がどんどん運ばれるため、鉄分が不足しやすくなります。普段より意識的に摂取しましょう。
・カルシウム…胎児の骨や歯をつくるうえで欠かせない栄養素です。日本人にはカルシウムが不足している人が多いので、妊娠中は特に意識して摂取しましょう。
・葉酸…胎児の細胞分裂や成長を促進し、発育を助ける栄養素です。また、妊娠初期に積極的に摂ることで、胎児の先天性異常の1つである「神経管閉鎖障害(しんけいかんへいさしょうがい)」の発症リスクを抑えることができます。
・タンパク質…人間の体の主成分で、筋肉や臓器、皮膚、血液などをつくるのに欠かせない栄養素です。魚類や大豆製品、卵からの摂取がおすすめです。肉類にも多く含まれますが、これには脂質も多いので注意が必要です。食べるときは、脂身の少ない鶏肉(皮なし)やササミ、豚・牛の赤身ヒレなどを選ぶといいでしょう。
・食物繊維…ブドウ糖の吸収速度をゆるやかにして、食後の急激な血糖値の上昇を防ぐ働きがあります。また、便秘の予防にも役立つので、ホルモンの影響や子宮による腸の圧迫、運動不足などで便秘になりがちな妊娠中は特にしっかり摂りたい栄養素です。
【控えたいもの】
・糖質…血糖値を上昇させるので、できるだけ控えたい栄養素です。ただし、エネルギー源としては必要なものなので、ご飯、パン、麺などの主食は極端に減らさず、甘いものを控えるようにしましょう。
・塩分…塩分の摂り過ぎは「妊娠高血圧症候群」のリスクを高めます。薄味を心がけ、1日の塩分摂取量を6~8g程度に抑えましょう。
いかがだったでしょうか?
糖尿病の食事に関する情報をギュッと凝縮してみました。
すでに糖尿病の患者さんも、糖尿病予備群の方も、ご家族に糖尿病の方がいらっしゃり、心配だという方も
毎日の生きていくうえで食事が欠かせないように
糖尿病の食事療法は基本中の基本であり、最大の予防・改善方法なのです。
食事の乱れは生活の乱れ、少し気を付けるだけでも大きく違うので、
まずは第一歩踏み出すことが大事です。
仕事が楽しくなければ続かないように、
糖尿病治療も無理なく進めていきたいですね。

https://blue-circle.jp/articles/264
糖尿病の食事というのは、糖尿病において最も大事な治療法です。自分や家族のために食事を作るのは難しそうという方に、具体的な内容とポイントを伝授します。